|
第 74 节 脑卒中及相关疾病
当流入大脑的血液被阻断时,脑细胞由于缺氧而死亡或受到损伤。如果脑内或脑周围出血,脑细胞也会受到损伤,由大脑或脑血管受累所造成的神经系统病变称为脑血管疾病。
短暂的血液供应不足造成脑功能暂时的缺损称为短暂性脑缺血发作。由于血液供应很快恢复,脑组织不会像脑卒中那样死亡。短暂性脑缺血发作常常是发生脑卒中的一种危险信号。
在西方国家,脑卒中是神经功能废损的最常见原因。高血压和动脉硬化是脑卒中主要的危险因素。近几十年脑卒中的发病率有所下降,主要是因为人们对控制高血压和高胆固醇水平的重要性更加重视。
一次脑卒中或短暂性脑缺血发作对身体的影响主要取决于脑缺血或出血发生的部位。大脑各区由特定血管供应。例如,如果控制左下肢肌肉运动的区域血流阻断,就会出现相应下肢的无力或瘫痪。如果支配右臂感觉的区域的血流阻断,右臂将丧失感觉。脑卒中后功能丧失会立刻出现,然而当一些脑细胞死亡时,其他脑细胞可能只是受到损伤而可以恢复,因此,某些功能通常是可以恢复的。
有时,当脑部血流正常但血氧含量不足时也可以出现脑卒中或短暂性脑缺血发作。例如严重贫血、一氧化碳中毒或由于白血病或红细胞增多症而产生的异常血细胞或异常血凝块时也可发生类似情形。
短暂性脑缺血发作(TIA)是指由于暂时的脑部血液供应不足而造成的脑功能障碍。
| |
. 病因
动脉壁上的硬化斑块(见第26节)破裂或小碎块进入小血管,暂时阻断了血流导致脑的血液供应暂时受阻,从而引起一次TIA。血小板聚集物或血凝块也可阻断血流导致TIA。如果患者有高血压、动脉硬化、心脏病(尤其是心脏瓣膜病变和心律失常)、糖尿病或红细胞增多症,TIA发生的危险将增加。TIA更常见于中年人并且随着年龄的增加其发生的可能性更大。偶尔,TIA也发生于伴有心脏病或血液疾病的年轻人或儿童。
. 症状
TIA常突然发生,通常持续2~30分钟,很少持续超过1~2小时。其症状由缺血或缺氧的部位不同而变化。当颈内动脉的分支受累时,常常出现单眼失明,感觉异常和无力。当源于脑背部的椎动脉分支受累时,常常出现眩晕,视物成双和全身无力。总的说来,可以出现下述各种各样的症状。
 一侧上肢、下肢或偏身感觉丧失或异常 一侧上肢、下肢或偏身感觉丧失或异常
 一侧上肢、下肢或偏身肢体无力或瘫痪 一侧上肢、下肢或偏身肢体无力或瘫痪
 视力和听力部分丧失 视力和听力部分丧失
 复视 复视
 眩晕 眩晕
 言语不清 言语不清
 思维或表达困难 思维或表达困难
 躯体失认 躯体失认
 运动异常 运动异常
 膀胱功能障碍 膀胱功能障碍
 平衡失调或跌倒 平衡失调或跌倒
 晕厥 晕厥
TIA症状类似脑卒中,但短暂而可逆。然而TIA易于复发。一个人也许一天之内发作数次,也可能几年之内仅仅发作2~3次。大约1/3的病人以后发展为脑卒中,其中约半数发生在TIA后的一年之内。
. 诊断
突然而短暂的神经症状提示局限性脑功能紊乱,是医生初步诊断的线索。然而其他疾病,包括癫痫、肿瘤、偏头痛或血糖水平异常也有类似的症状,因此需要作出进一步检查。由于未造成脑损害,不应根据CT或MRI来诊断TIA。
可以通过几种检查来确定一侧或双侧颈动脉可能有狭窄。异常血流可产生声音,称之为杂音,用听诊器可以听到。然而,有时在无明显狭窄时也可以出现杂音。进一步可作超声波扫描和多普勒血流检查,这两个检查可同时进行以测定血管狭窄的程度和血流量。如果颈动脉严重狭窄,可通过MRI或脑血管造影来确定狭窄的程度和部位。血管造影术是从动脉注入显影剂,用X线摄影显示脑和颈动脉。
超声波和多普勒检查在检查椎动脉时不如检查颈动脉时那么有帮助。磁共振和血管造影是唯一可靠的能证实椎动脉病变的方法。然而椎动脉外科手术较之颈动脉更困难,因此椎动脉狭窄的外科手术可能效果不好。
. 治疗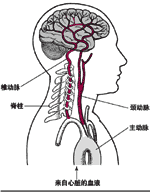
TIA治疗的目的是防止发生脑卒中。脑卒中的主要危险因素是高血压、高胆固醇血症、吸烟和糖尿病,因此预防脑卒中的第一步是尽可能纠正这些危险因素。血小板聚集是脑卒中的主要原因,可通过服药来减少血小板聚集的倾向。这些药物中最有效的是阿司匹林,通常成人每日服用1~3片。有时也可服用潘生丁,但并不是对每个人都有效,可用于不能耐受阿司匹林的病人。肝素或华法林等作用更强的抗凝剂也可选用。
颈动脉狭窄的程度有助于医生确定治疗方案。如果血管狭窄超过70%,病人在前6个月内有脑卒中样的症状,有必要通过外科手术解除狭窄预防脑卒中。更小程度的狭窄仅仅在引起了TIA或脑卒中时,才应该考虑手术治疗。在通常采用的颈动脉内膜剥离术中,清除颈动脉上的脂质沉积物,但是这种手术有1%~2%的脑卒中危险,对未引起任何症状的轻度狭窄,外科手术的危险性似乎较之不采取任何措施的危险更大一些。 |
脑卒中(又称为脑血管意外)是由于脑血流减少或脑供氧不足造成的脑组织死亡(脑梗塞)。
脑卒中分为缺血性或出血性。缺血性脑卒中中由于动脉硬化或血栓阻塞血管而使脑的血液供应中断,在出血性脑卒中中血管破裂,正常血流中断,血液渗入大脑并破坏脑组织。
| |
. 病因
缺血性脑卒中时,血管阻塞可以发生在到脑部的任何动脉。例如脂质的沉积(动脉硬化)可以发生在颈动脉,从而使血流变细如像水流通过一条有障碍的管道。这种情形相当严重,因为每侧颈动脉通常提供大部分的脑血液供应。脂质也可以从颈动脉壁脱落,随血液流动,阻断小动脉,最后使之完全阻塞。
颈动脉、椎动脉及其分支可由其他原因造成梗塞。例如在心脏和心瓣膜形成的血栓脱落(成为栓子),随动脉血流至脑其结果造成栓塞性脑卒中(脑栓塞)。这一类型的脑卒中最常见于新近接受心脏外科手术、有心瓣膜损害及心律失常(特别是心房颤动)的病人。脂肪栓塞是脑卒中的罕见原因;如果来自骨折断端骨髓的脂肪进入血流并最终融合在动脉内,会形成许多栓子。
脑部血管因炎症或感染而狭窄也可导致脑卒中。可卡因和苯丙胺等药物也可以使血管狭窄从而导致脑卒中。血压突然下降常严重地降低脑血流,导致晕厥。如果低血压严重并持续存在也可导致脑卒中。这种情形可发生于外伤和手术引起的大量失血,心肌梗死或心率不齐。
. 症状和病程
大部分脑卒中突然起病,发展迅速,在数分钟内引起大脑的损害(完全性脑卒中)。少数情况下,当出现持续的大片脑组织死亡时脑卒中在数小时或1~2天内继续恶化(进展性脑卒中)。以后进展常常停止,继之一稳定期,在此期内脑组织死亡区域停止扩大或出现改善。
由于受累的脑组织区域不同可出现不同的症状,症状类似于短暂性脑缺血发作,常伴有昏迷、木僵,然而其神经功能障碍可能更严重,更广泛,更持久。此外脑卒中可引起抑郁和情感失控。
脑卒中可引起脑水肿和脑肿胀。由于颅骨空间很小,所以脑肿胀尤为有害,导致的颅压增高可进一步损害脑组织,在脑卒中本身并未加重的情况下造成更严重的神经功能损害。
. 诊断
医生通过病史和体检就能作出脑卒中的诊断。体检可帮助医生确定大脑受损的部位。计算机体层摄影(CT)和磁共振成像(MRI)常用于确诊,但这些检查要在几天后才能显示诊断。CT和MRI也可帮助排除由出血或肿瘤引起的脑卒中。当考虑急诊手术时,需作血管造影。
应尽可能明确脑卒中的真正原因,脑卒中是由到达脑部的血凝块(栓子)引起的还是由动脉硬化造成血管闭塞(动脉血栓)
引起的。
如果血凝块或栓子是脑卒中的原因,那么基础病因未得到纠正时就有可能再次发生脑卒中。例如如果心律失常导致在心脏形成血凝块,治疗心律失常可预防新的血凝块形成及另一次脑卒中的发生。在这些病例中,需常规作心电图(寻找心律异常)或其他心脏检查,这些检查包括持续24小时动态心电图(Holter)检查和评价心脏房室和瓣膜的超声心动图。
其他的试验室检查少有帮助,但常用来排除其他原因引起的脑卒中,如红细胞减少(贫血)、红细胞增多(红细胞增多症)、白细胞癌(白血病)或感染。脑卒中后很少使用腰椎穿刺术检查,只有需要确定颅内压力是否正常时才采用这一检查,通常要作CT和MRI。腰椎穿刺术可用于检查颅内感染,可测定脑脊液压力或脑卒中是否是由出血引起。
. 预后
很多脑卒中的病人可以完全恢复或恢复大部分的功能,并享有很多年正常的生活。有的患者可能有身体和智力损害,不能正常运动、说话和进食。在最初几日内,医生往往不能预测是否会好转或恶化。大约50%伴有一侧瘫痪的病人或大部分有严重症状的患者在出院时能恢复某些功能并最终能料理自己的基本生活。尽管受累肢体活动受限,他们仍能清晰思维,自如行走。患者上肢活动受限往往多于下肢受限。
 大约20%的脑卒中患者死于医院,老龄患者中这一比例更高。某些表现可能提示预后不良。脑卒中引起意识障碍、呼吸困难或心功能障碍常提示预后不良。尽管部分病人脑卒中后功能缓慢改善,但6个月后仍存在的神经功能缺失可能会永久存在。老年人比年轻人预后差,伴有其他内科疾病的患者恢复可能更为困难。 大约20%的脑卒中患者死于医院,老龄患者中这一比例更高。某些表现可能提示预后不良。脑卒中引起意识障碍、呼吸困难或心功能障碍常提示预后不良。尽管部分病人脑卒中后功能缓慢改善,但6个月后仍存在的神经功能缺失可能会永久存在。老年人比年轻人预后差,伴有其他内科疾病的患者恢复可能更为困难。
. 治疗
脑卒中需要急诊处理。迅速处理有时可减轻疾病并防止进一步发展,特别是在最初几小时内。医生首先应给病人吸氧,同时输液以保证液体和营养物质的输入。
进展性脑卒中的患者应给予抗凝剂如肝素,但这些药物在完全性脑卒中中是无效的,而且不能用于高血压患者,也决不能用于脑出血患者,因为这些药物增加了出血的危险性。
最近有研究提示,如果链激酶、组织型溶酶原激活物等溶解栓子的药物在脑卒中的最初3小时内给予,瘫痪或其他症状就可防止或逆转。必须立即做检查以确定脑卒中的原因是栓塞或是出血,因为出血不能用溶栓的药物。其他一些可能通过阻断脑特异神经递质的受体而改善脑功能的方法尚处于实验阶段。
一旦脑卒中发展完全,某些脑组织死亡,血流供应的重建也无法逆转其功能。因此外科治疗通常是无效的。然而,在某些颈动脉狭窄超过70%的患者改善其狭窄的程度可以降低以后脑卒中的危险性。
为了减少由于急性脑卒中造成的脑组织肿胀和颅内压力增高,可以用甘露醇,偶尔也可用皮质类固醇。严重脑卒中的患者可以安置人工呼吸机维持呼吸。
可采取某种措施以防止皮肤的褥疮,同时应注意膀胱和直肠的功能。治疗如心衰、心律不齐、高血压、肺部感染等并发症。因为脑卒中患者常有情绪不稳,如抑郁等,因此一旦患者伴有抑郁,家属和朋友一定要告诉医生。抑郁可通过药物和精神治疗而得到改善。
. 康复
尽管损害了某些脑组织,但强化康复可以帮助许多病人学会克服丧失的功能。其他部位的脑组织可能承担起损害部位以前的功能。
血压、脉搏和呼吸稳定后应尽快开始康复。医生、治疗师和护士应共同帮助病人恢复肌力,防止肌肉挛缩和褥疮(褥疮通常由于某一部位受压过久而造成),并指导病人重新行走和说话。耐心和坚持是康复的关键。
出院后许多病人受益于医院和家庭病床的持续康复治疗或定期的康复中心随访。理疗医生可以提供一些方法使有功能障碍的患者生活更为容易,在家更为安全。
|
|
|
|
| -
颅内出血 |
颅内出血是指颅腔内出血。
出血通常发生在脑内或其周围。脑内的出血称之为脑出血,在脑和蛛网膜之间的出血称为蛛网膜下腔出血,而脑膜之间的出血称为硬膜下出血,颅骨和脑膜之间的出血称为硬膜外出血。无论出血发生在何处,脑细胞都会受到破坏,而且颅骨使脑组织扩张受限,出血能快速增加颅内压,异常危险。
| |
. 病因
脑外伤是50岁以下人群颅内出血最常见的原因,另一原因是发生于脑内和脑周围动脉和静脉的解剖异常。动静脉畸形常在出生时就存在,但当症状出现才能确定。动静脉畸形的出血常引起突然虚脱和死亡,多发生在青少年。
有时血管壁变得薄弱和膨出,称为动脉瘤。动脉瘤壁变薄可能破裂,引起出血。脑内动脉瘤导致出血性脑卒中是颅内出血的另一原因。
脑 出 血
脑出血是脑卒中的一种类型,由血液进入脑组织引起。
. 症状和诊断
脑出血发生突然,多伴有头痛,紧接着持续出现如无力、瘫痪、麻木、语言和视力丧失及意识障碍等。常常于数分钟内出现恶心、呕吐、抽搐、意识丧失。医生常不需给病人作任何检查就可作出脑出血的诊断,但当怀疑有脑卒中时就需作CT和MRI。这两种检查可以帮助鉴别是缺血性脑卒中还是出血性脑卒中,这种检查也可显示脑组织损伤的范围以及脑的其他区域是否有压力增高。
通常不作腰椎穿刺,除非医生认为患者有脑炎或其他感染的可能;或者不能进行影像检查或检查后没有发现问题。
. 预后和治疗
出血性脑卒中的治疗与缺血性脑卒中相似,但有两个重要区别:出血患者不能使用抗凝剂;外科手术可以挽救病人生命,但常常遗留严重的神经功能障碍。外科手术的目的是清除淤积于脑内的血肿,同时降低压力。
在所有各种脑卒中中,脑出血是最危险的。如果病人有慢性高血压,出血往往范围大而且严重,约一半以上大量出血的病人在数小时内死亡。当渗出的血液被吸收后,存活的病人常常能恢复意识和有脑功能。尽管遗留有一些问题,但许多小量出血的病人可恢复到相当好的程度。
蛛网膜下腔出血
蛛网膜下腔出血是脑与其表面的脑膜之间的间隙(蛛网膜下腔)突然出血。
出血的原因可能是由于动静脉畸形或动脉瘤所造成的薄弱血管突然破裂。有时动脉硬化或感染也可损伤血管导致破裂,破裂可发生在任何年龄但最常见于25~50岁之间。偶尔,蛛网膜下腔出血可继发于脑外伤。
. 症状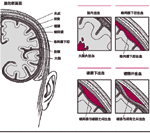
引起蛛网膜下腔出血的动脉瘤在破裂前常常无症状,但有时动脉瘤在完全破裂前可压迫神经或渗出少量血液,因此产生一些预警性征象,如头痛、颜面痛、复视或其他视觉障碍。预警性征兆可发生在破裂前数分钟或数周。这些症状应该引起医生关注,因为立即采取措施可以防止大量出血。
破裂常引起突然的、严重的头痛,常伴随短暂的意识障碍,某些病人有持续昏迷,但更多的是在苏醒后出现意识模糊和思睡。脑周围的血管和脑脊液激惹脑膜,产生头痛、呕吐和头昏,常发生心跳节律和呼吸频繁波动,有时伴有抽搐,在数小时或数分钟内,病人可能再度出现思睡和意识模糊,约25%的病人有神经功能障碍,常出现一侧肢体瘫痪。
. 诊断
蛛网膜下腔出血常常通过CT诊断,CT能确切地指出出血的部位。如果需要,可作腰椎穿刺术显示脑脊液出血。通常在72小时内进行血管造影以明确诊断并指导外科手术治疗。
. 预后
约1/3的病人在第一次发作就由于严重的脑损害而死亡,约15%在出血后数周内死亡。偶尔一些小出血点已封闭,在血管造影上不能显示出来,这种病人预后较好。未经手术治疗的动脉瘤患者存活6个月以后每年仍有5%可能再度出血。
很多病人在蛛网膜下腔出血后能恢复大部分或全部智力和躯体功能,然而神经损害往往是迁延不愈的。
. 治疗
蛛网膜下腔出血的病人应立即入院并避免激动,严重头痛应给镇痛药物。偶尔可在颅内放置引流管减压。
分离、阻断或对损伤血管壁进行加固的外科手术可减少以后的危险性。这种手术困难,死亡率较高,尤其是伴昏迷的病人死亡率更高。何时外科手术最好,尚有争论,但必须根据个体因素来决定。大多数神经外科医生建议在症状出现后的3天内进行手术,延迟10天或10天以上手术可以减少手术危险性但增加了间隙期出血的可能性。
|
|
|
|
|
